Qu’est-ce que la densité mammaire?
La composition des seins de chaque femme est unique. Chaque femme a du gras, des glandes, et du tissu fibreux dans les seins, mais la proportion de chacun de ces éléments varient pour toutes les femmes et ne peut pas être évalué sans mammographie. Il y a 4 catégories de densité mammaire.
La composition des seins de chaque femme est unique. Chaque femme a de la graisse, des glandes et du tissu fibreux dans ses seins, mais les proportions varient d'une femme à l'autre.
Breasts that have more glandular and fibrous tissue are called dense breasts.
Les seins denses sont fréquents. Chez les femmes âgées de 40 à 74 ans, 43 % ont les seins denses. Les seins deviennent généralement moins denses et plus gras avec l’âge.
- 56% des femmes dans la quarantaine ont des seins denses.
- 37% des femmes dans la cinquantaine ont des seins denses.
- 27% des femmes dans la soixantaine ont des seins denses.
Il est normal d’avoir les seins denses. Toutefois, les femmes doivent savoir si elles ont les seins denses pour pouvoir en comprendre les répercussions.
You need to have a mammogram to learn your breast density. Breast density is determined by the radiologist reviewing your mammogram. Automated software can also calculate the breast density, but is only used in a few provinces. Breast density is NOT determined by the size or firmness of your breasts. You cannot tell density by look or feel. Some health practitioners after a clinical exam will tell women they have dense breasts, but it is not possible to know from feel.
Avoir les seins denses ne signifie pas avoir les seins granuleux.
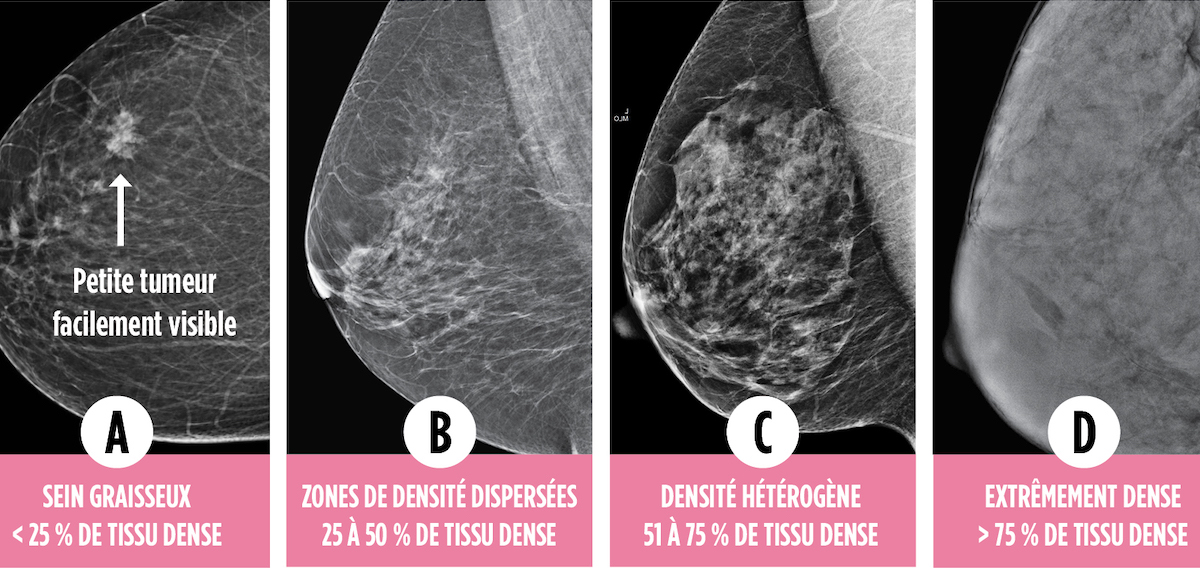 La densité mammaire est décrite en utilisant 4 catégories: A, B, C, D. Certaines provinces décrivent les catégories en utilisant des mots.
La densité mammaire est décrite en utilisant 4 catégories: A, B, C, D. Certaines provinces décrivent les catégories en utilisant des mots.
Les catégories C et D sont considérées comme des seins nus.
Le tissu des seins denses pourrait masquer de petites tumeurs et rendre une mammographie moins précise.
Catégorie A | Presque entièrement gras
Les seins ont peu de tissus fibreux et glandulaires et sont principalement constitués de graisse. Une mammographie devrait permettre de détecter une anomalie.
Catégorie B - Zones éparses de densité fibroglandulaire
Les seins contiennent des zones dispersées de tissus fibreux et glandulaires, mais aussi beaucoup de tissus graisseux.
Catégorie C | Densité hétérogène
Les seins renferment des zones de tissus fibreux et glandulaires dispersées de façon uniforme, ce qui rend difficile la détection des petites masses au moyen d’une mammographie.
Category D | Extremely dense breasts ( some provinces say over 75% density)
Les seins contiennent beaucoup de tissus fibreux ou glandulaires, ce qui rend encore plus difficile la détection d’une tumeur cancéreuse au moyen d’une mammographie.
Dans quelle catégorie vous situez-vous?
- 10 % des femmes ont la catégorie de densité la plus faible, appelée "seins gras".
- 40% ont des "zones éparses" de densité
- 40 % des femmes se situent dans la catégorie Heterogeneously Dense Breasts/Category C (considered dense breasts).
- 10 % des femmes appartiennent à la catégorie la plus élevée:Extremely Dense/ Category D (seins considérés comme denses).
Plus la densité est élevée, plus le risque de cancer du sein est élevé et plus la possibilité qu’une tumeur ne soit pas détectée augmente.
ÂGE : ÂGE : Les seins denses sont plus fréquents chez les jeunes femmes. Avec l'âge, les seins deviennent généralement moins denses, mais pas toujours.
- 56 % des femmes dans la quarantaine ont les seins denses.
- 37 % des femmes dans la cinquantaine ont les seins denses.
- 27 % des femmes dans la soixantaine ont les seins denses.
MÉNOPAUSE: Après la ménopause, la densité diminue normalement, mais ce n’est pas toujours le cas.
ETHNICITÉ: Chez les femmes asiatiques on retrouve un pourcentage élevé de seins denses. Chez les femmes asiatiques on retrouve un pourcentage élevé de seins denses.
HÉRÉDITÉ: La densité mammaire peut être héréditaire.
THS: La densité augmente chez les femmes sous hormonothérapie substitutive.
TAILLE DES SEINS: Une taille plus petite de seins est liée à une plus haute densité.
GROSSESSE/ALLAITEMENT: Les seins deviennent plus denses pendant cette période.
POIDS: Un indice de masse corporelle élevé est inversement lié à la densité.
INHIBITEURS DE L’AROMATASE ET TAMOXIFÈNE: L’utilisation de ces médicaments contre le cancer diminue la densité.
Les études révèlent que des mammographies régulières réduisent la mortalité. Même si vous n’avez pas les seins denses, d’autres facteurs peuvent vous exposer à un risque accru. Parlez à votre médecin ou votre infirmière praticienne au sujet de vos antécédents. Les femmes à risque élevé seront probablement soumises à une IRM et à une mammographie. Le dépistage sauve des vies.
Pourquoi la densité mammaire est-elle importante?
Les seins denses empêchent la détection de cancer, car le tissu mammaire dense et le tissu cancéreux apparaissent en blanc sur les mammographies. Cela crée un effet de camouflage.
Dense breasts make it harder for doctors to spot cancer because both cancer and dense tissue appear white on mammograms. A camouflage effect is created. Why is cancer easier to see in a fatty breast? Fatty tissue allows greater X-ray penetration and shows as black or dark grey on a mammogram; the contrast makes cancer easier to detect in fatty breasts. 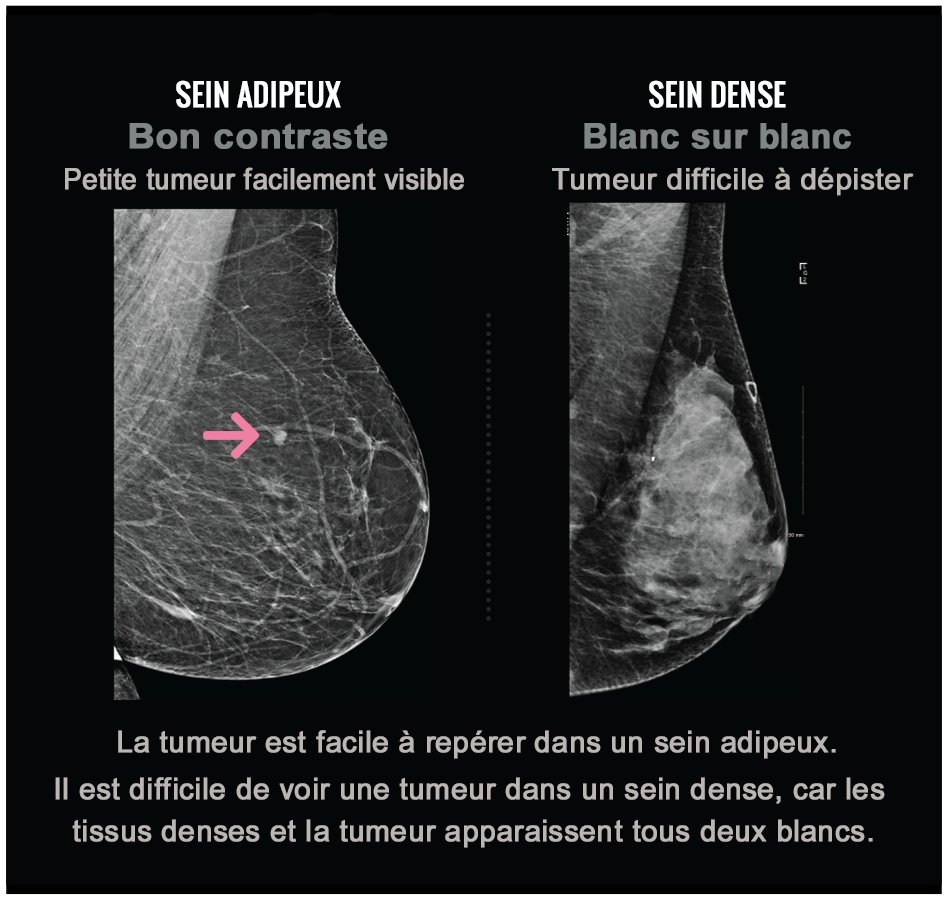
La tomosythèse (mammographie tridimensionelle) dépiste-elle mieux les tumeurs chez les femmes qui ont les seins denses?
Tomosynthesis (3D mammogram) is available in a few provinces as a screening tool, but for now is mostly used as a diagnostic tool. It increases the detection of invasive cancer by an additional 1-2 cancers per 1000 women. However, its effectiveness declines as the density increases. Tomosynthesis does not detect as many cancers in women with the densest breasts (Category D).
Une échographie complémentaire détecte plus de cancers dans les seins denses qu’une tomosynthèse. Les données des 40 dernières années indiquent que la mammographie n’est pas une mesure suffisante chez les femmes avec des seins denses.
Les deux plus grands facteurs de risque pour le cancer du sein sont le fait d’être une femme et le vieillissement. La densité mammaire est l’un des nombreux facteurs de risque.
Une étude récente à grande échelle montre que la densité mammaire est un facteur de risque nettement plus fréquent que l’histoire familiale. Plus la densité est élevée, plus le risque de cancer du sein est élevé.
Women with the highest level of density (Category D) are 4-6 times more likely to get cancer than women with the lowest (Category A).
Since mammograms miss about 40% of cancers in the densest breasts, cancer found in dense breasts is often detected at a later stage, possibly making the prognosis worse.
Références:
Références: Boyd, N., Guo, H., Martin, L., Sun, L., Stone, J., Fishel, E., Jong, R., Hislop, G., Chiarelli, A., Minkin, S., and Yaffe, M. (2007, Jan.). Mammographic density and the risk and detection of breast cancer. New England Journal of Medicine, 356:227-236. Voir l’étude
Engmann N, Golmakani M, Miglioretti D, Sprague B, Kerlikowske K, for the Breast Cancer Surveillance Consortium. (2017, Feb 2.) Population-Attributable Risk Proportion of Clinical Risk Factors for Breast Cancer. JAMA Oncol. Voir l’étude
Découvrir ma densité
How can I find out my density?
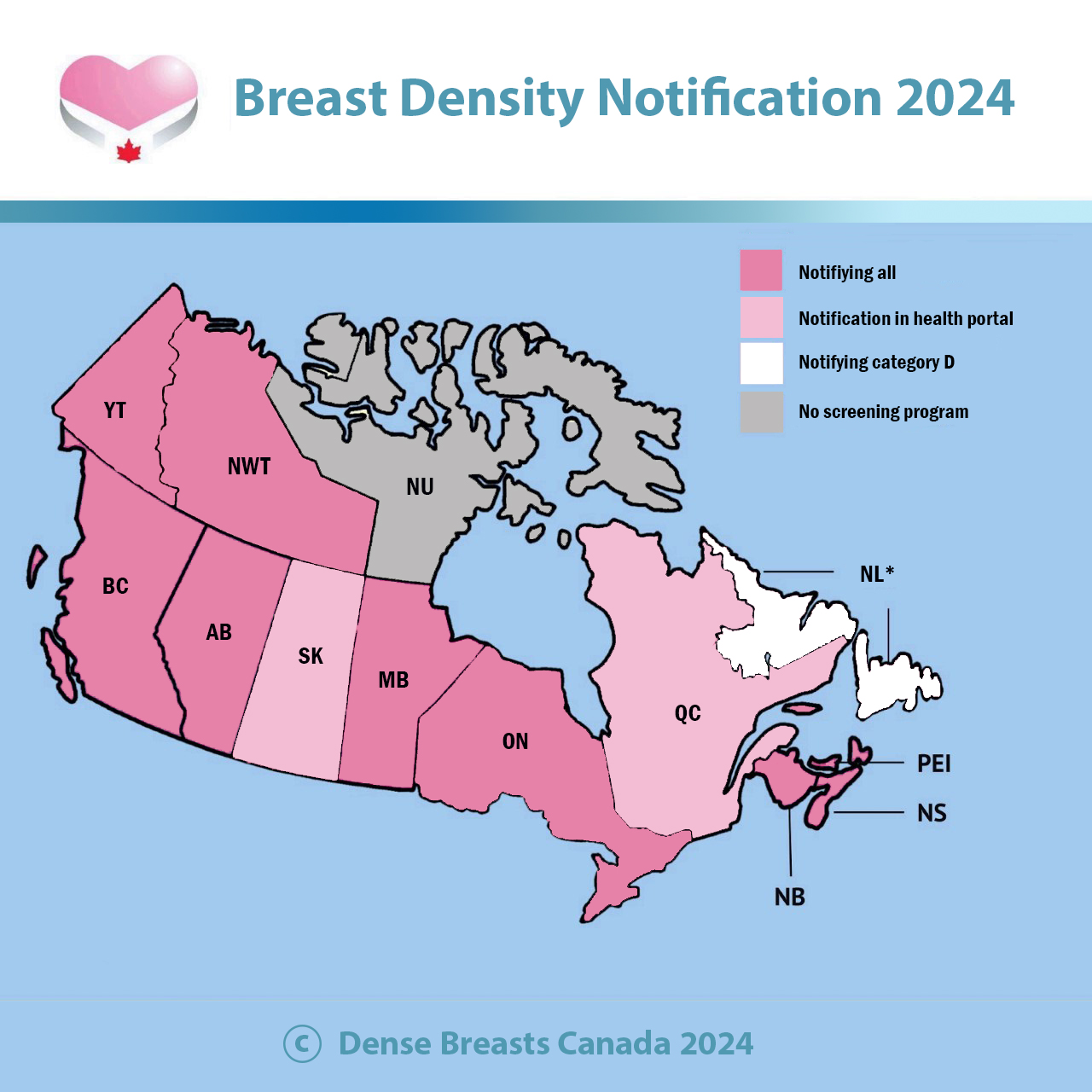
Dense Breasts Canada was successful in getting breast density notification implemented on Oct.1, 2020. Anyone having a screening mammogram will be informed of their breast density category in their mammogram results letter: A, B, C, or D. Check your letter that comes in the mail.
Category C and D are dense breasts and women in these categories can benefit from additional screening.
Your healthcare provider also receives a report that has your density category.
What should I do if I have dense breasts?
1. Please discuss optimal screening for you with your provider, based on all your risk factors. Having dense breasts increases your risk, but you may have other risk factors to consider.
2.The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 20% is considered high risk. MRI is used. When using the calculator, click the word BIRADS. Category C is called heterogeneously dense and Category D is called extremely dense. (note: Alberta is the only province that considers over 20% lifetime risk for MRI).
3. Consider additional screening: The Alberta Screening Program recommendation for healthcare providers states: For women with Category D: annual mammography and consider annual breast ultrasound and annual clinical exam. Note: Experts recommend screening ultrasound or MRI for women with both Category C and D dense breasts.
Currently, these clinics have let us know that they offer screening ultrasound to women with dense breasts, paid for by Alberta Health Services:
Mayfair, Canada Diagnostics, EFW, Pureform Radiology, Central Alberta Medical Imaging Services, Beam Radiology, Calgary Women's Imaging Clinic, Insight Medical Imaging, and MIC Medical Imaging. It is your choice where to get screened.
4. Practice self-exam and consider modification of lifestyle factors.
Plaidez en faveur d'un changement en Alberta en leur envoyant cette lettre.
Breast density notification was implemented only for women with Category D density in Nov. 2018. As of December 2022, anyone can learn their breast density category in one of two ways:
1. Vous pouvez demander à votre prestataire de soins de santé ; ils sont maintenant informés de votre catégorie de densité ou de votre niveau d'activité.
2. Allez dans votre MySaskHealthRecord et consultez votre catégorie de densité sur le rapport de mammographie.
Upcoming changes: The Saskatchewan screening program is updating its system to be able to notify all individuals having a screening mammogram of their breast density in the results letter mailed to them after a screening mammogram. The update will be completed in 2025.
Additional Screening: Individuals with Category D are asked to return annually for a mammogram.
If you have Category C or D density, you have dense breasts. Please also consider requesting supplemental screening, ie. ultrasound or MRI.
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. MRI is used. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Plaider pour le changement au Saskatchewan en envoyant une lettre à votre Ministre de la Santé. lettre..
Dense Breasts Canada and patient advocates were successful in getting breast density notification implemented on Jan. 5, 2021. Anyone having a screening mammogram will be informed of their breast density category in the mammogram results letter mailed to them: A, B, C or D. Category C and D are dense breasts.
Evidence shows ultrasound or MRI are recommended for women with dense breasts as they find additional cancers that have been missed on mammogram.
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Plaider pour le changement au Manitoba en les envoyant cette lettre..
Update: Dense Breasts Canada's advocacy has been successful in Ontario. All women having a screening mammogram are directly informed of their breast density in their mammogram results letter mailed to them. This began July 21, 2023. If you had a mammogram before this date, you can find out your breast density category by asking your health care provider: is it A, B, C, or D?
Category C and D are dense breasts and women with dense breasts can benefit from additional screening.
If you do not have a healthcare provider, you can call the OBSP and they will tell you your density: 1 800 668 9304
Currently, only women with Category D are asked to return annually for a mammogram, instead of every two years. However, dense breasts refer to Category C as well. Women with Category C should consider requesting additional screening, such as ultrasound or MRI. If your healthcare provider will not provide you with a requisition for additional screening, please take a look at our conversation tips in the footer of the website. There is also a clinic in downtown Toronto that offers Automated Breast Ultrasound privately.
NEWS: In December 2023 Ontario Health announced a recommendation for additional screening for individuals with Category D. The recommendation is now being implemented. You can request a MRI every 2 years or a mammogram with ultrasound every year. You need a requisition from your healthcare provider. Read more here and you can print this off for your provider too. https://www.cancercareontario.ca/en/guidelines-advice/cancer-continuum/screening/breast-density-provider-information
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Lisez notre communiqué de presse sur la notification de la densité mammaire:
Communiqué de presse sur la notification de la densité mammaire en Ontario 24 juillet 2023.
QUÉBEC: Your mammogram report sent to your healthcare provider has a description of your density in percentages. Every report has the density. You will NOT be notified directly but you can find out your density by asking. The density information is on the third line of the report. Women with over 75% density and a family history are offered screening ultrasound.
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
We continue to advocate for direct notification and if you would like to express your concerns about the withholding of health information, please contact The Health Minister, The Honourable Christian Dubé
ministre@msss.gouv.qc.ca
Plaidez pour un changement au Québec en leur envoyant cette lettre..
NOUVELLE-ÉCOSSE: Dense Breasts Canada was successful in getting breast density notification implemented in Nova Scotia October 29, 2019. Anyone having a screening mammogram will be informed of their breast density category in their mammogram results letter: A, B, C, or D. Category C and D are dense breasts.
As of 2023, individuals with Category D density are offered annual mammograms.
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Please note: Women with dense breasts can benefit from additional screening, such as ultrasound. However, GP requisitions for ultrasound are refused. This is the only province where this is happening. If you would like to help us advocate, please contact us at info@densebreastscanada.ca and please contact Premier Tim Houston premier@novascotia.ca to tell him that this situation is putting women's lives at risk. We also have a letter in the footer of our website.
Powerpoint Presentation to Nova Scotia MLAs on the need for additional screening. https://densebreastscanada.ca/wp-content/uploads/2024/02/Nova-Scotia-Presentation-The-need-for-additional-screening-for-women-with-dense-breasts-Feb-23-2024.pptx
Briefing Note: https://densebreastscanada.ca/wp-content/uploads/2024/03/Nova-Scotia-Breast-Cancer-Screening-Issues-2024.docx
Communiqué de presse sur la notification de la densité mammaire
NOUVEAU-BRUNSWICK: Breast density notification for all women was implemented in New Brunswick in July 2020. You will be informed of your breast density category in your mammogram results letter: A, B, C, or D. Category C and D are dense breasts.
Please discuss optimal screening for you with your provider, based on all your risk factors. Women with dense breasts can benefit from additional screening.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. MRI is used for this category. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
New Brunswick Breast Density Notification Press Release
Plaidez pour le changement au Nouveau-Brunswick en leur envoyant cette lettre..
PEI: Breast density notification for all women was implemented in January 2020. You will be informed of your breast density category in your mammogram results letter: A, B, C or D. Category C and D are dense breasts. Women with dense breasts can benefit from additional screening.
The government committed to screening ultrasound for women in Category D in 2018 and has not kept its commitment.
Please discuss optimal screening for you with your provider, based on all your risk factors.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk and MRI is used. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Plaidez en faveur du changement à Terre-Neuve-et-Labrador en leur envoyant cette lettre..
TERRE-NEUVE-ET-LABRADOR
You are not provided with any information at this time, but change is underway. Currently, your healthcare provider is notified if the breast density is over 75%. Women with over 75% density are asked to return for an annual mammogram. However, dense breasts refer to breasts with 50% and over dense tissue. Women in the 50-75% category are not told they have dense breasts.
This is going to change in Summer 2024 when a software update is complete. At that time all women will be informed of their breast density category in their mammogram results letter: A, B, C or D.
Please check if your GP has been told your breast density and discuss optimal screening for you, based on all your risk factors. Women with dense breasts can benefit from additional screening.
What is your risk?
Having dense breasts increases your risk, but you may have other risk factors to consider. The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. MRI is used. Please click the words BIRADS when you see it and note that Category C is called heterogeneously dense and Category D is called extremely dense.
Advocate for change in Newfoundland and Labrador by sending them this lettre..
How can I find out my density?
Dense Breasts Canada was successful in getting breast density notification implemented on Oct.15, 2018. Anyone having a screening mammogram will be informed of their breast density category: A, B, C, or D in their results letter. Check the letter that comes in the mail.
Category C and D are dense breasts and women in these categories can benefit from additional screening.
Your healthcare provider also receives a report that has your density category.
What should I do if I have dense breasts?
1. Please discuss the screening that best meets your needs with your provider, based on ALL your risk factors. Having dense breasts increases your risk, but you may have other risk factors to consider as well.
2.The IBIS risk calculator is recommended and can be found ici When doing the risk calculator, anyone with a lifetime risk of over 25% is considered high risk. MRI is used. When using the calculator, click the word BIRADS. Category C is called "Heterogeneously dense" and Category D is called "Extremely dense."
3. Practice self-exam as mammogram accuracy is less in dense breasts. Consider modification of lifestyle factors.
4. Consider additional screening. Experts recommend ultrasound or MRI (depends on overall risk) for women with both Category C and D dense breasts. You can request a requisition from your healthcare provider.
Currently, these locations offer screening ultrasound to women with dense breasts, paid for by MSP:
Vancouver: X-ray 505; Spring 2024: West Coast Medical Imaging
Victoria: West Coast Medical Imaging
Prince George: University Hospital of Northern British Columbia
Vernon: Vernon Jubilee Category D only
Kamloops: Royal Inland Hospital
Shuswap Lake: Shuswap Lake General Hospital if mammogram is done at Vernon
East Kootenay: East Kootenay Regional Hospital
This list was last updated in November 2023. Please let us know of any additional locations.
Communiqué de presse sur la notification de la densité mammaire en Colombie-Britannique
Advocate for more access to additional screening in British Columbia in by sending them this letter.
T.N.-O. :: As of March 1, 2024 All women having a screening mammogram are notified of their breast density in the mammogram results letter mailed to them. Category C and D are considered to be dense breasts. Women assessed as category D density are asked to return for annual mammograms. Women with dense breasts can benefit from supplemental screening ultrasound. This is available for women with Category D density and is an official guideline from the Dept of Health.
Yukon: As of January 1, 2024: All women having a screening mammogram are notified of their breast density in the mammogram results letter mailed to them. Category C and D are considered to be dense breasts. Women assessed as category D density are asked to return for annual mammograms. Women with dense breasts can benefit from supplemental screening ultrasound, however this is not available in the Yukon at this time.
Et si j’ai les seins denses?
Discutez de votre catégorie de densité et de tout autre facteur de risque comme la génétique, les antécédents familiaux et les biopsies précédentes afin de comprendre votre risque global de cancer.
Discutez de votre catégorie de densité et de tout autre facteur de risque comme la génétique, les antécédents familiaux et les biopsies précédentes afin de comprendre votre risque global de cancer.
Si vous avez des seins denses, parlez à votre médecin ou à votre infirmière praticienne au sujet d’examens de dépistage supplémentaires comme l’échographie puisqu’une mammographie NORMALE pourrait être fausse. Les tissus denses peuvent masquer le cancer. L’échographie permet de détecter des cancers supplémentaires. Vous êtes le meilleur plaidoyer pour votre santé et vous devriez peut-être demander des examens supplémentaires.
COMMENT PLAIDER EN FAVEUR D’UN DÉPISTAGE SUPPLÉMENTAIRE?
Si vous désirez subir un examen de dépistage supplémentaire, faites-vous entendre et faites savoir il est important de signaler à votre médecin ou à votre infirmière praticienne que vous connaissez les risques suivants:
- Il y a un risque de cancer plus élevé associé aux seins denses. Les seins denses sont en soi un facteur de risque. La densité mammaire est un facteur de risque nettement plus fréquent que l’histoire familiale.
- En présence de seins denses, les mammographies traditionnelles ne sont pas fiables à cause de leur effet de camouflage. Le cancer et le tissu mammaire paraissent tous les deux blancs lors d’une mammographie. Cela touche aux deux catégories de seins denses.
- Il y a chez les femmes avec les seins denses un niveau élevé de cancers d’intervalle – les cancers détectés entre les tests de dépistage lorsqu’une femme sent une masse suite à des résultats négatifs d’une mammographie.
- La capacité avérée des échographies et des IRM à détecter d’autres tumeurs cancéreuses non identifiées au préalable par une mammographie.
Rappel : dans la plupart des cas, lorsqu'un dépistage supplémentaire est effectué, les femmes ne sont PAS atteintes d'un cancer du sein.
- Parlez avec votre médecin de votre densité mammaire, de tous les facteurs de risque liés au cancer du sein et de vos meilleures options de dépistage.
- Effectuez régulièrement un auto-examen entre les examens de dépistage. Un résultat de mammographie normal pourrait ne pas être exact.
- Pour améliorer le dépistage précoce, envisagez des examens supplémentaires, comme l’échographie ou une imagerie par résonance magnétique (IRM) si vous présentez un risque élevé.
- Envisagez des changements liés à votre style de vie comme l’alimentation, l’exercice, la consommation d’alcool et la thérapie hormonale pour diminuer votre risque de cancer.
- Continuez de passer des mammographies, car elles permettent de détecter les calcifications, qui peuvent être le signe le plus précoce de cancer.
L’échographie peut détecter un petit cancer à un stade précoce avant qu’il ne se propage dans les ganglions lymphatiques.
Les études montrent que pour chaque 1 000 femmes examinées et qui présentent des seins denses, ultrasound finds another 2-3 cancers that were not seen on mammogram.
Plusieurs études à grande échelle révèlent qu’ une échographie en complément à une mammographie peut augmenter la détection de cancer jusqu’à 97 % chez les femmes avec des seins denses.
On sait depuis 1995, date à laquelle le premier article a été publié dans la revue Cancer que l'échographie est capable de détecter des cancers avec de petits ganglions invasifs négatifs chez les femmes avec des seins denses.
Au Japon, un dépistage par échographie supplémentaire est enclenché et il permet une meilleure détection des cancers et une réduction de leurs intervalles d'apparition.
L’échographie est utilisée lorsqu’une anomalie est détectée au moyen d’une mammographie ou d’un examen clinique. Elle n’est pas utilisée dans le cadre du dépistage, car il s’agit d’un examen qui peut être influencés par plusieurs facteurs, donnant ainsi lieu à de faux positifs c'est-à-dire. une anomalie autre que le cancer. Les faux positifs sont inévitables lors du dépistage et très peu de tests identifieront un cancer. Si vous voulez passer une échographie, faites-en la demande et défendez vos droits. Les échographies, en plus des mammographies, sont importantes pour les femmes avec des seins denses, car les mammographies peuvent ne pas détecter les cancers en raison de l’effet de camouflage des tissus denses.
Si vous avez des seins denses et souhaitez passer une échographie, mais que votre médecin/infirmière praticienne refuse de vous la prescrire, veuillez consulter nos conseils de conversation sur ce qu'il faut dire. Pour défendre efficacement votre cause, nous avons préparé cette liste d'arguments potentiels auxquels vous pourriez être confrontée. La science est de votre côté et des décennies de preuves démontrent les avantages de l'échographie. Voici la liste de conseils. https://densebreastscanada.ca/wp-content/uploads/2022/02/Script-for-women-with-dense-breasts-who-want-a-screening-ultrasound.pdf
Si vous le souhaitez, vous pouvez vous renseigner sur les établissements privés de votre province qui offrent des services d'échographie sans l'intervention d'un médecin.
Résidents de l’Ontario: There is a private clinic in Toronto 3D Automated Breast Ultrasound (ABUS). Private insurance may cover some of the cost. ABUS was approved by Health Canada in 2011 as a screening tool. You do not need a doctor?s/nurse practitioner?s referral. More information about private options can be found in the Screening Options Section.
Résidents de la Colombie-Britannique: MISE À JOUR en janvier 2019. Si votre médecin ou infirmière praticienne vous recommande de passer une échographie, le régime des soins médicaux couvre désormais l’échographie de dépistage chez les femmes avec des seins denses. Si ce n'est pas le cas, il existe des centres d'imagerie qui offrent des échographies par système portatif sans recommandation. En Colombie-Britannique, si l’échographie de dépistage ne vous a pas été recommandée, vous devrez défrayer les coûts (environ 250 $).
Vous avez des seins denses et on vous refuse une échographie de dépistage ou vous souhaitez une échographie. Vous avez passé une mammographie et avez appris que vous aviez des seins denses. Comme les tissus denses peuvent masquer un cancer sur une mammographie, vous souhaitez bénéficier d'un dépistage supplémentaire. Vous avez besoin d'une demande d'échographie de dépistage, mais votre prestataire de soins de santé ne veut pas vous en fournir une ou doit être convaincu. Nous avons conçu un script pour vous aider à défendre vos intérêts et à surmonter les obstacles potentiels lors d'une conversation avec votre prestataire de soins de santé.
Si votre fournisseur de soins de santé vous dit : Les lignes directrices canadiennes sur le dépistage du cancer du sein ne recommandent pas les échographies de dépistage pour les femmes ayant des seins denses.
Vous pouvez répondre : Je comprends que c'est la recommandation, mais comme il y a un risque accru de cancer avec les seins denses et que les mammographies ne sont pas aussi efficaces à cause de l'effet de masque, j'aimerais programmer une échographie pour être sûre.
Informations complémentaires : Depuis 1995, de nombreuses études ont démontré que l'échographie permet de détecter d'autres tumeurs cancéreuses non détectées par la mammographie[1].
Si votre prestataire de soins de santé vous dit : "Vous n'avez pas d'antécédents familiaux ou d'autres facteurs de risque : Vous n'avez pas d'antécédents familiaux ni d'autres facteurs de risque et vous n'avez donc pas besoin de vous préoccuper d'un dépistage supplémentaire.
Vous pouvez répondre : Les seins denses sont en fait un facteur de risque plus répandu que les antécédents familiaux[2] La plupart des femmes chez qui l'on diagnostique un cancer du sein n'ont aucun facteur de risque dont elles soient conscientes. J'aimerais prendre rendez-vous pour une échographie.
**If it applies to you, you can remind your health care provider that Black, Asian and Hispanic women are at an increased risk for breast cancer at a younger age than white women.[3]
**Si vous êtes concernée, vous pouvez rappeler à votre médecin que les femmes noires, asiatiques et hispaniques sont plus exposées au risque de cancer du sein à un âge plus jeune que les femmes blanches[3].
Vous pouvez répondre : Je comprends qu'il est possible que d'autres tests soient nécessaires si quelque chose est détecté, mais je ne suis pas très inquiet à l'idée d'être rappelé. Je préfère prévenir que guérir. Je comprends que toute anxiété que j'éprouverai sera de courte durée si j'obtiens un résultat normal. Et si le résultat n'est pas normal, je préfère que le cancer soit détecté à un stade précoce plutôt qu'à un stade plus avancé. J'aimerais donc prendre rendez-vous pour une échographie.
[1] https://acsjournals.onlinelibrary.wiley.com/doi/abs/10.1002/1097-0142(19950815)76:4%3C626::AID-CNCR2820760413%3E3.0.CO;2-Z
[2] https://jamanetwork.com/journals/jamaoncology/article-abstract/2599991
[3] https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5875337/?tool=pmcentrez&report=abstract
L’échographie 3D, également connue sous le nom d’échographie automatisée des seins (ABUS), utilise des ondes sonores. Des milliers d’images sont créées et un logiciel les reconstruit pour faire une image en 3D.
Automated Breast Ultrasound (ABUS) a été approuvée par Santé Canada comme outil de dépistage en 2011 et comme complément à la mammographie pour les femmes ne présentant aucun symptôme de cancer du sein. Les preuves montrent qu'il détecte jusqu'à 3,6 cancers supplémentaires pour 1000 femmes dépistées. Il est actuellement disponible dans les cliniques privées à Toronto. Il est facilement disponible en Alberta et payé en vertu de l'assurance provinciale.
Une assurance privée peut couvrir une partie des frais en Ontario. Vous n'avez pas besoin d'une recommandation d'un médecin ou d'une infirmière si vous payez votre assurance privée en Ontario.
OUI! Les mammographies réduisent le nombre de décès attribuables au cancer du sein. Les mammographies peuvent détecter en toute fiabilité les calcifications suspectes. L’échographie et l’ABUS ne remplacent pas la mammographie; on les utilise en complément à la mammographie.
Un calculateur de risque de cancer du sein est un outil qui peut vous aider, ainsi que votre médecin, à mieux comprendre votre risque et à prendre des décisions éclairées. Nous publions le modèle TYRER-CUZICK 8 (disponible en anglais seulement) puisqu’il vient de faire l’objet d’une mise à jour pour y inclure la densité mammaire en tant que facteur de risque. Il s’agit d’un modèle bien étudié et largement utilisé. Il est également rapide et facile d’utilisation. Vous n’avez qu’à cliquer sur « Imperial Units » (unités impériales) et, si vous connaissez votre densité, cliquez sur « BI-RADS® ATLAS ». Si vous ne connaissez pas votre densité, vous pouvez tout de même utiliser le calculateur et réessayer lorsque vous connaîtrez votre densité. Le modèle calcule votre risque pour les prochains 10 ans ainsi que votre risque à vie. Consultez-le.

Screening for Canadian Women with Dense Breasts
Les tests de dépistage suivants sont décrits ci-dessous : mammographie, échographie, échographie 3D (ABUS), IRM, tomosynthèse.
La mammographie réduit la mortalité du cancer du sein, mais c’est un outil de dépistage imparfait pour les femmes aux seins denses car elle peut manquer des tumeurs cancéreuses dans les seins denses.
Dans 40 % des cas, les mammographies peuvent ne pas détecter le cancer dans les seins les plus denses. Par conséquent, les femmes avec des seins denses devraient envisager des tests de dépistage supplémentaires en complément à leur mammographie. Une échographie ou une IRM en complément à une mammographie augmente considérablement le taux de diagnostic du cancer chez les femmes avec des seins denses.
Au Canada, il n’est pas facile d’avoir accès à des tests de dépistage supplémentaires. Vous devrez peut-être défendre vos droits.
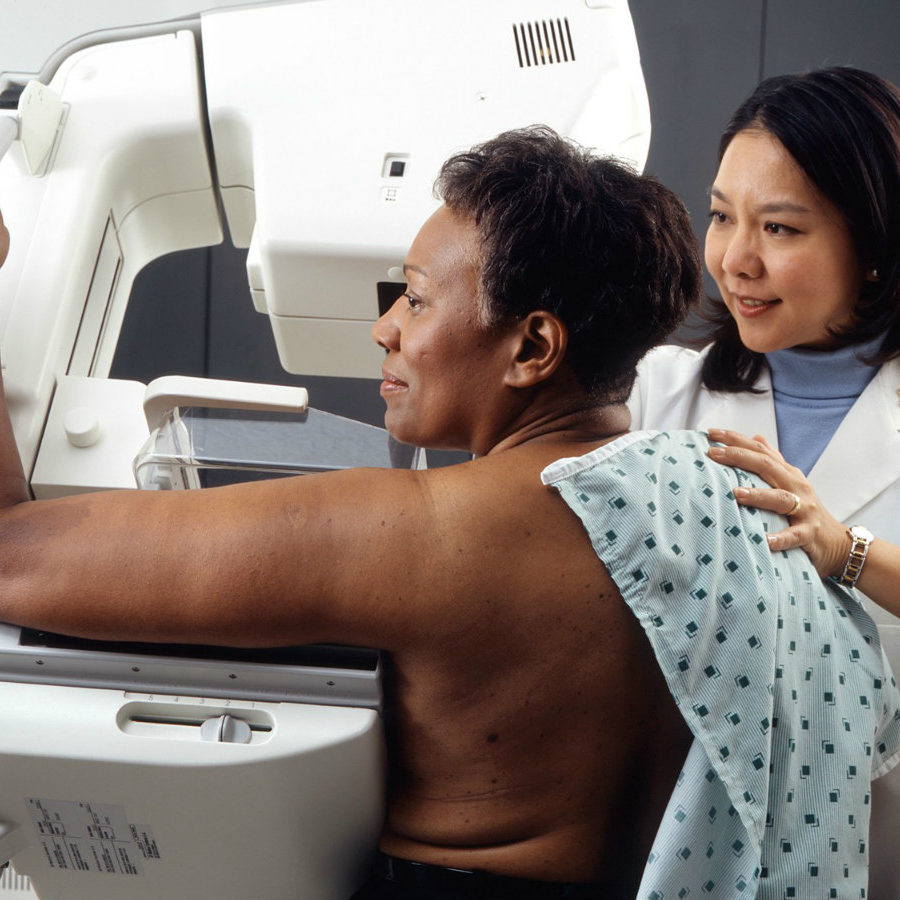
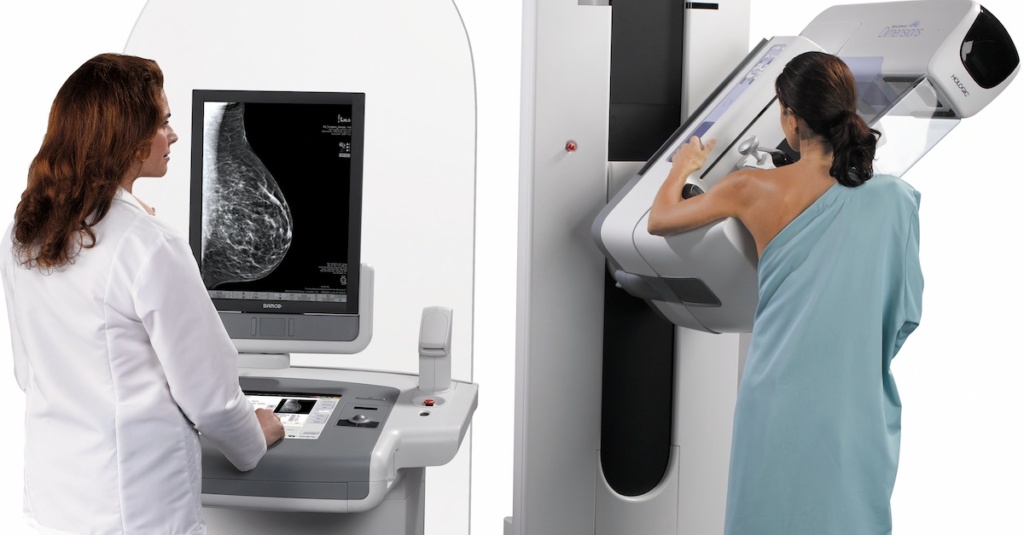
Qu’est-ce que c’est? La mammographie permet de radiographier des seins sur plusieurs angles. C’est le seul moyen qui peut déterminer la densité mammaire.
Points positifs: Au cours des 30 dernières années, la mammographie a permis de réduire de 35 % le nombre de décès par détection précoce.
Limites: For women with dense breasts, dense tissue and cancer appear white on a mammogram, making it hard for cancer to be seen. Mammography uses low-dose radiation.
Accessibilité: La mammographie de dépistage est disponible partout au Canada, sauf au Nunavut. La mammographie numérique est largement disponible et elle est plus précise que la mammographie analogique en ce qui concerne les seins denses.
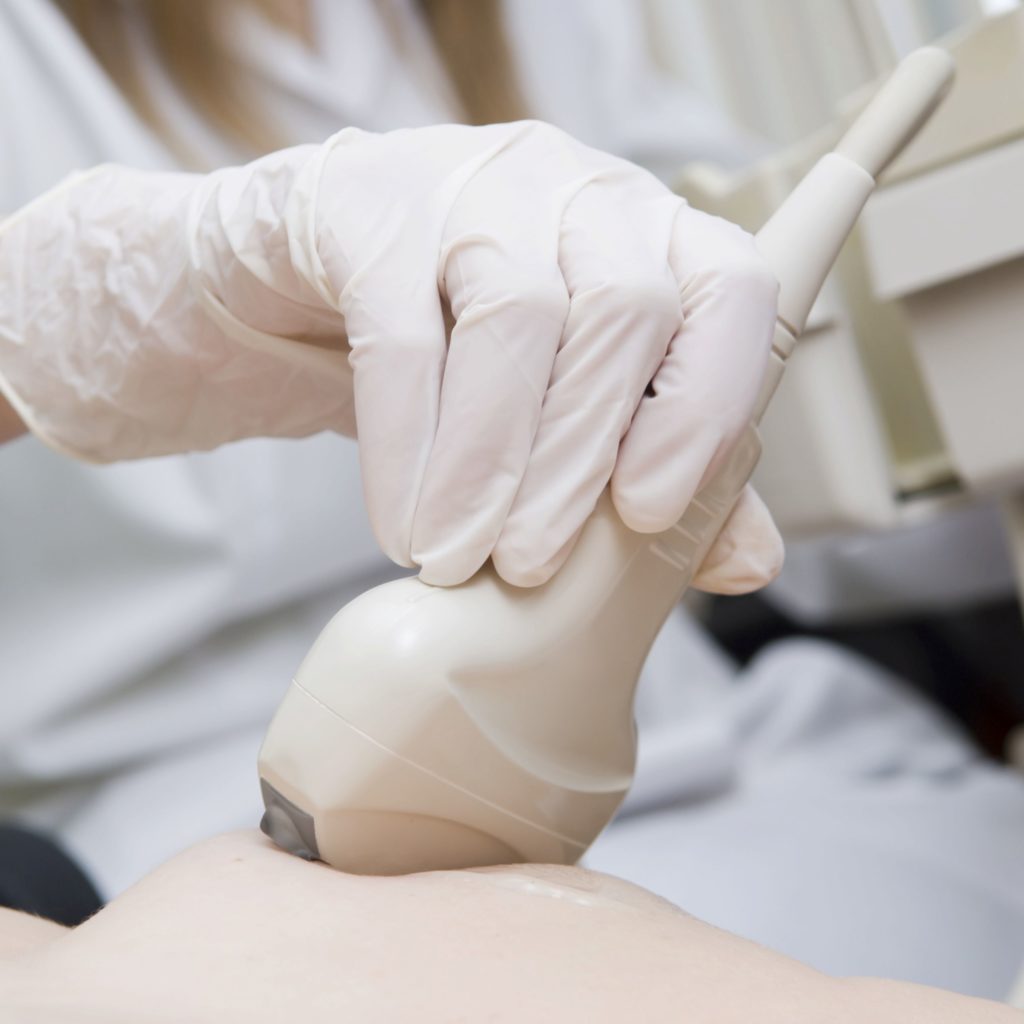
Qu’est-ce que c’est? L’échographie utilise des ondes sonores à haute fréquence pour produire des images du sein.
Points positifs: Lorsqu'elle est utilisée avec la mammographie, l'échographie augmente le taux de détection du cancer jusqu'à 97 %. L’échographie détecte 2 à 3 cancers supplémentaires pour 1000 femmes. Elle peut détecter le cancer dans les seins denses à un stade précoce. C'est rapide, sûr et non invasif. Aucune radiothérapie n'est impliquée.
Limites: L’échographie est un test très sensible, généralement utilisé à des fins de diagnostic et non de dépistage. Elle peut détecter des anomalies qui nécessitent un examen approfondi. L’échographie seule n’est pas recommandée comme outil de dépistage du cancer du sein.
Accessibilité: Une ordonnance pour une échographie n’est généralement pas émise à moins qu’on constate un résultat suspect sur une mammographie, une IRM ou un examen clinique des seins. Il pourrait y avoir une clinique privée dans votre ville qui ne demande pas une ordonnance d’un médecin ou d’une infirmière praticienne. MISE À JOUR : En Colombie-Britannique, l’échographie de dépistage est maintenant couverte par le régime de services médicaux (Medical Services Plan) pour les femmes avec des seins denses si le médecin de famille ou l’infirmière praticienne leur fournissent une ordonnance.
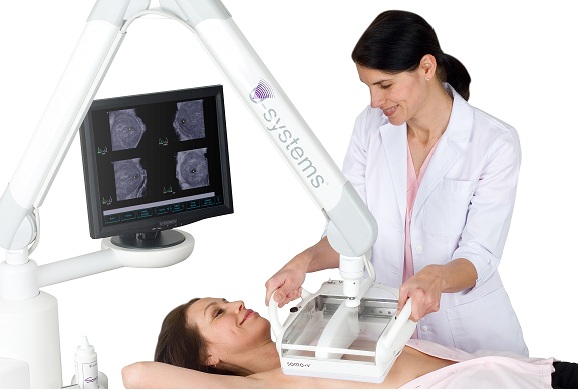
Qu’est-ce que c’est? This is a 3D ultrasound. Sound waves and software reconstruct breast images in a 3D plane.
Points positifs: ABUS can find small, invasive, node-negative cancers missed by mammography. It is radiation free.
Limites: ABUS may identify abnormalities that are not seen on a mammogram. Some of these abnormalities may require additional ultrasound or biopsy. Remember most abnormalities are not cancerous.
Accessibilité: Currently, ABUS can be found for screening purposes in Ontario, Alberta, and British Columbia.
In Ontario, there is one location in Toronto that performs screening ultrasound with ABUS. The clinic performs breast imaging and more and is called Toronto Centre for Medical Imaging. Patients wanting ABUS must pay out of pocket but some private/group insurance plans may cover part of the cost. No requisition is needed, but it is recommended to bring a CD with your latest mammograms (unless you are on Pocket Health and can email it) We are not affiliated with the clinic, so please direct any questions to them.
In Alberta, ABUS is covered under the provincial health insurance plan (AHIC) for women with dense breasts. Many clinics offer ABUS.
In British Columbia, ABUS is covered under the provincial health insurance plan for women with dense breasts (Category C and D). It is available in Victoria at West Coast Imaging. A requisition is needed. Please contact the clinic if you want more information.
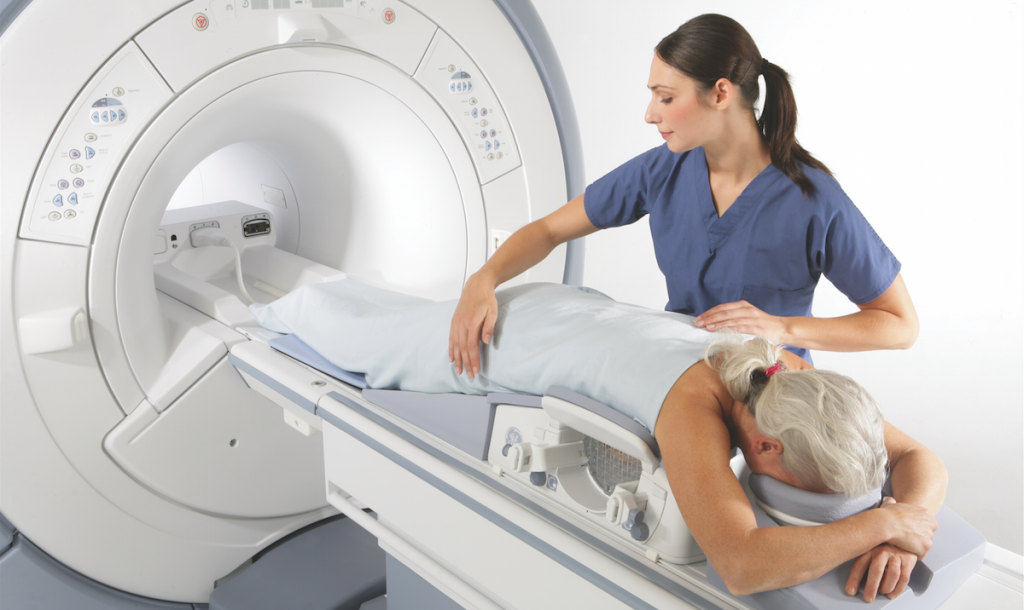
Qu’est-ce que c’est? L’IRM utilise des champs magnétiques, des impulsions de radiofréquence et un ordinateur pour produire des images détaillées du sein.
Points positifs: De tous les systèmes d’imagerie, c’est l’IRM qui détecte le plus de cancers. Il s’agit d’un outil de dépistage efficace pour les femmes avec des seins denses. L’IRM permet d’Identifier au moins 18 cancers supplémentaires pour chaque 1 000 femmes. Cet examen est exempt de radiation. L’IRM est généralement recommandée pour les femmes présentant le risque de cancer le plus élevé (celles qui portent le gène du cancer du sein, celles qui ont subi une radiographie de la paroi thoracique pour le traitement d’un lymphome et celles atteintes d’une maladie génétique rare).
Limites: L'IRM est susceptible de générer plus de faux positifs nécessitant une biopsie. Il nécessite une injection intraveineuse de contraste appelée Gadolinium. La FDA a publié des déclarations sur l'utilisation du Gadolinium.
Accessibilité: L’IRM est offerte partout au Canada, mais elle n’est pas utilisée comme outil de dépistage. Elle est actuellement utilisée en complément à la mammographie chez les patientes à risque élevé (porteuses du gène BRCA, forts antécédents familiaux, ou antécédents de radiothérapie thoracique). Il y a un certain nombre de centres privés où l'on peut faire une IRM et où la recommandation d’un médecin est nécessaire.
Qu’est-ce que c’est? Également connue sous le nom de mammographie 3D, la tomosynthèse réalise plusieurs fines coupes d’images de sorte que les tissus qui se chevauchent sont moins susceptibles de masquer une tumeur cancéreuse. La patiente est placée exactement dans la même position que pour une mammographie ordinaire.
Points positifs: Par rapport à la mammographie numérique, la tomosynthèse augmente le taux de détection des tumeurs invasives de 1 à 2 cancers supplémentaires pour chaque 1 000 femmes. Utilisée en complément à la mammographie, la tomosynthèse diminue le taux des faux positifs.
Limites: Dans les seins denses, la tomosynthèse ne détecte pas autant de cancers que l’échographie. La dose de radiation peut être plus élevée que celle d’une mammographie ordinaire, car l’acquisition d’images prend plus de temps. Lorsque la tomosynthèse est utilisée en complément à la mammographie, la dose de radiation est légèrement plus que le double de celle de la mammographie ordinaire.
Accessibilité: Currently, Tomosynthesis is mostly being used for diagnostic purposes after an abnormality is found. However, In Alberta, patients visiting certain clinics are screened with both 2D mammography and tomosynthesis. Clinical studies are taking place in Canada to evaluate the role of tomosynthesis in screening for breast cancer.
Stay informed. Read our guides and reports.
Obtenir les faits. Pourquoi les directives de dépistage du cancer du sein sont trompeuses et dangereuses?
The 2018 breast cancer screening guidelines were made by a panel of 14 members selected by the Public Health Agency of Canada and the College of Family Physicians of Canada.
Le groupe ne comprenait aucun expert en dépistage du cancer du sein. Le groupe comprenait un psychologue, un ergothérapeute et un néphrologue (spécialiste des reins), des médecins de famille, des infirmières, un chiropraticien et un médecin d’urgence. Les lignes directrices ont ignoré la contribution d’experts en diagnostic et traitement du cancer du sein. did not include any experts in breast cancer screening. The panel included a psychologist, an occupational therapist and a nephrologist (kidney specialist), family doctors, nurses, a chiropractor, and an emergency room doctor. The guidelines ignored the input of experts in breast cancer diagnosis and treatment.
Le groupe d’étude a déclaré que la présence d’un expert en diagnostic du cancer du sein risquerait de fausser l’élaboration des lignes directrices. Le groupe d’étude a laissé entendre que puisque les experts gagnent leur vie par le diagnostic de cancers du sein, ils vont passer leur profit financier avant le bien-être des patients. Nous sommes fortement en désaccord. Au Canada, nos radiologistes ont des listes d’attente et leurs salaires ne sont aucunement liés à plus grande demande.
The guidelines are used by Canadian family doctors and nurse practitioners. The guidelines pertain to screening for 9 million women, aged 40-74. Many provincial health agencies have adopted the guidelines in their policies. The guideline is being reviewed in 2023.
Des milliers d’experts sont de l’opinion que les lignes directrices devraient être rejetées. Les 2 000 membres de l’Association canadienne des radiologistes ont publié une déclaration rejecting the guidelines. CAR is expected to publish its own guidelines shortly.
La Société canadienne de l’imagerie mammaire a publié une déclaration rejetant les lignes directrices.
Here are just a couple of the Op-Eds written by breast cancer screening experts:
The guidelines are not based on current science. The studies used to make the guidelines are 30-50 years old and the technology used is obsolete. One of the major studies used was flawed and had compromised randomization (CNBSS). The guidelines underestimate the benefits of mammography, overstate the harms and ignore the risks of dense breasts.
Here?s why women in their 40s need mammograms:
- L’incidence du cancer du sein augmente à l’âge de 40 ans
- 16 % des cancers du sein surviennent chez les femmes dans leur quarantaine
- La moitié des cancers mortels sont diagnostiqués avant l’âge de 49 ans
- Women who screen in the 40s are 44% less likely to die from breast cancer than women who do not have mammograms
The evidence supports women in their 40s being screened.
Selon 2 modèles, le Dr Martin Yafa et la Dre Nicole Mittman ont estimé que 400 femmes perdront leur vie chaque année au Canada si la recommandation du non-dépistage par le Groupe d’étude est suivie.
Une étude canadienne portant sur 2,8 millions de femmes faisant l’objet d’un dépistage du cancer du sein depuis plus de 20 ans a montré que les femmes de 50 à 70 ans avaient un taux de décès 40 % plus bas que les femmes n’ayant pas subi de mammographie. Cette étude démontre aussi que les femmes âgées de 40 à 49 ans affichaient une baisse de 44 % du taux de mortalité par cancer du sein avec leur participation au dépistage [mammographie].
Une étude récente réalisée en Suède a montré une baisse de 60 % du taux de mortalité au cours des 20 premières années après un diagnostic de cancer, et une baisse de 47 % du taux de mortalité au cours des 20 années suivant un diagnostic de cancer, chez les femmes qui ont subi une mammographie, comparé aux femmes qui n’ont subi aucune mammographie.
Quels sont les désavantages aux femmes dont le Groupe d’étude le leur demande de considérer
A) Anxiety from a ?false positive??
Le terme « faux-positif » est un mésusage par le Groupe d’étude. On pourrait penser que cela signifie qu’une femme a été informée qu’elle a un cancer, alors que ce n’est pas le cas. Le Groupe d’étude utilise ce terme lorsque le résultat de la mammographie détecte quelque chose, et la femme doit retourner pour d’autres examens pour déterminer si elle a le cancer ou non. La grande majorité de ces femmes n’ont pas le cancer. Selon le résultat de l’imagerie supplémentaire, une biopsie à l’aiguille avec anesthésie locale est parfois réalisée. Un degré minimal de malaise sera ressenti.
Sans aucun doute, le rappel induit un certain stress, mais ce stress s’est avéré de courte durée et est résolu lorsque les résultats négatifs de l’imagerie sont obtenus. Habituellement, lorsqu’elles sont informées de la situation, la plupart des femmes sont prêtes à faire face au stress plutôt que de courir le risque de manquer le diagnostic d’un cancer qui pourrait raccourcir leur vie ou qui lui ferait subir un traitement plus agressif.
B) Surdiagnostic
Le surdiagnostic est la possibilité théorique que certains cancers découverts par le dépistage restent inoffensivement cachés dans le corps jusqu’à ce que la femme meure d’une autre cause. Il est probable que cela se produit dans une certaine mesure, mais cela ne peut qu’être estimé. Le Groupe d’étude exagère l’incidence du surdiagnostic. La plupart des experts estiment qu’il se situe entre 1 % et 10 %. Un surdiagnostic est plus plausible chez les femmes âgées, qui peuvent avoir d’autres maladies (maladie du cœur) et même d’autres cancers, qui pourraient être la cause de leur mort avant le cancer du sein. Mais la probabilité de surdiagnostic est infiniment petite chez les plus jeunes femmes.
The decision whether to participate in screening is up to individual women with advice from their health care provider. For there to be true shared decision-making, both a woman and her physician need to have clear and accurate information on the benefits and harms of screening. Read below the misinformation Canadian experts are trying to dispel amongst women and physicians.
Addressing Misinformation about the Canadian Breast Screening Guidelines
You?re in your 40s and you?ve decided you?d like a mammogram, but in your province women in their 40s need a requisition. Your health care provider will not give you one or needs to be convinced. Or you?re in your 40s and you?ve decided you?d like a mammogram. You can self-refer in your province, but your health care provider dismisses the importance of you having a mammogram. We?ve designed a script to help you advocate for yourself and overcome any potential barriers while having a conversation with your health care provider. PLEASE NOTE IN JULY 2023, The Task Force published a newsletter where it stated that following a conversation between patient and provider, if a woman chooses to have a mammogram, she should have a mammogram. This is the clearest messaging to date from the Task Force that the decision to screen is a woman's and she should not be denied a requisition if she wants one.
If your health care provider says: The Canadian breast cancer screening guidelines do not recommend mammograms for women in their 40s.
You can respond: I understand that is the recommendation but it also states, that the decision whether or not to have a mammogram is a woman?s and that depends on the values she places on any possible benefits and harms.[1] Therefore, based on my values, this is my decision and I?ve decided to get a mammogram.
If you need a further response: You can use this quote from Task Force vice-chair Dr. Ainsley Moore, ?The new guidelines are intended for an empowered position, which puts the decision-making in the hands of the individual woman in terms of what she prioritizes.?[2] Based on a woman?s values and preferences, the decision to undergo screening is conditional on the relative value a woman places on possible benefits and harms from screening. Please also refer to the July 2023 Task Force newsletter where it conveys the final decision is a woman's.
If your health care provider says: You don?t have a family history or other risk factors and so you don?t need to start screening in your 40s.
You can respond: I?m aware that the biggest risk factor for breast cancer is being a woman and that over 75% of women diagnosed with breast cancer have no risk factors.
**If it applies to you, you can remind your health care provider that Black, Asian and Hispanic women are at an increased risk for breast cancer at a younger age than white women.[3]
If your health care provider says: Having a mammogram can result in a ?false positive?, meaning you may be recalled for more testing. These tests can create anxiety for you.
You can respond: I understand there?s a chance that more tests will be needed after my mammogram to make sure there is no cancer, but I?m not very worried about being recalled. I understand that less than 10% of women are recalled.[4] I?d rather be safe than sorry. I understand any anxiety I experience will be short-lived if I have a normal result. And if the result is not normal, I?d prefer to have cancer found at an early stage, rather than a later stage.
If your health care provider says: Having a mammogram can result in over-diagnosis. That means finding a cancer that if left untreated would never cause you any harm, but if detected requires treatment and surgery.
You can respond: I understand and I?m willing to accept that I may be treated for something that might never have become a problem if left untreated. Again, better safe than sorry.
If your health care provider says: This graphic shows that out of 1000 women who have a mammogram, only 1 life is saved.
Your response: I learned the Canadian Society of Breast Imaging states 2 lives are saved.[5] I also know that finding cancer early means I may avoid harsh medical treatments like chemotherapy and mastectomy that can reduce the quality of my life.
As stated in the Canadian guideline, the decision to have a mammogram is yours and therefore you have a right to have a mammogram in your 40s, no matter what province you live in.
[1] https://canadiantaskforce.ca/guidelines/published-guidelines/breast-cancer-update/
[2] https://www.ctvnews.ca/health/mammogram-guidelines-now-consider-women-s-personal-values-not-just-age-risk-1.4211240
[3] https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5875337/?tool=pmcentrez&report=abstract
[4] http://www.bccancer.bc.ca/screening/breast/results
[5]https://csbi.ca/education/
The guidelines are currently under review and it is important to show our political representatives that Canadian women need guidelines made with expert input and based on current evidence.
Écrivez à votre député
Write Health Minister Mark Holland and Associate Health Minister Ya'ara Saks.
Watch Health Critic Don Davies question the Health Minister
The Health Minister on the government's new breast cancer screening guidelines
The Liberals on Canada's new breast cancer screening guidelines

The impacts of outdated and inconsistent breast screening practices.

Concerns with the Canadian Task Force on Preventive Healthcare and its breast screening guidelines.

Nine considerations for you and your health care provider when discussing your breast screening.



